2017 年 8 月 8 日,由默克公司支持的「心桥计划——中国心血管领域医院交流互访项目」重庆站在重庆医科大学附属第一医院顺利召开。来访医生观摩学习了重庆医科大学附属第一医院的查房和手术过程,并就一些典型病例进行了分享交流。下面为您带来精彩内容。
病例 1:多发性血管瘤一例
分享者:重庆医科大学附属第一医院 张颖
患者男,33 岁。主诉「右锁骨下区搏动性包块 2 个月」,于 2008 年 7 月 16 日入院。
现病史:2 月前洗澡时无意间发现右锁骨处一包块,大约 3×3 cm 大,触之有搏动感,节律同心律相同,并逐渐增大压迫右上肢有轻度的间歇性麻木感,但无疼痛、水肿或乏力。否认发病前有外伤史。
既往史无殊。
查体结果:T 36.3℃,P 73 次/分,R 18 次/分,BP 120/70 mmHg。颈静脉无怒张,双肺呼吸音清晰,心界不大,心率 73 次/分,心脏各瓣膜区未闻及心脏杂音,腹软,肝脾肋下未及,双下肢不肿。
右锁骨处可扪及一 3×3 cm 包块,触之有搏动感,表面无红肿,无表皮的溃疡,压之不痛,右上肢未见皮肤的红肿、脱屑,未见色素沉着斑,双侧锁骨及颈部未扪及浅表淋巴结肿大。包块处可闻及吹风样杂音。皮温可,双侧桡动脉搏动可。
其他检查
血常规:WBC 6.19×109/L,RBC 3.89×109/L, NE% 71.0%,Hb 105 g/L,PLT 211×109/L。
生化:ALT 16 U/L,AST 13 U/L,CRE 63 μmol/L,UA 340.8 μmol/L。
凝血象:PT 12s, TT15s, APTT 31s, Fg 3.3 g/L。
B 超:右锁骨下动脉瘤,考虑来源于锁骨下动脉可能性大。
CTA:1. 右锁骨下动脉下方病灶,与邻近右锁骨下动脉相通,考虑假性动脉瘤可能性大,邻近右锁骨下动脉管腔局限性狭窄;2. 右锁骨下动脉起始处少许软斑,管腔腔稍显狭窄。
胸片、心电图未见异常。
入院诊断:右锁骨下动脉瘤。
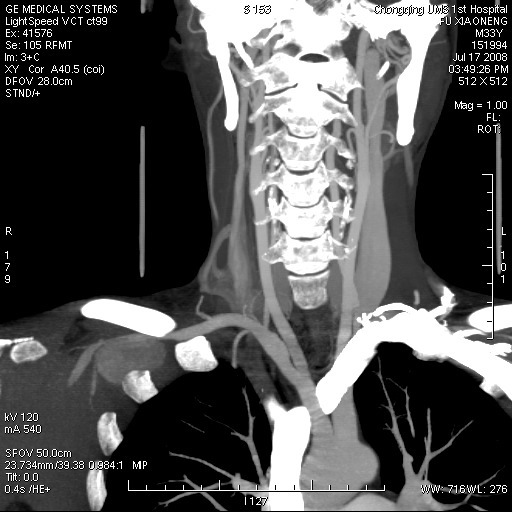
治疗经过:2008 年 7 月 24 日首次在全麻下行右锁骨下动脉瘤切除术+人工血管移植术。 骨下动脉假性动脉瘤 (如下图),约 4.5 cm × 3.5 cm。立即行假性动脉瘤切除加人工血管植入术,切除的动脉行组织病理检查:动脉壁有大量炎性细胞浸润。
术后 2 个月, 患者发现手术部位再次出现搏动性包块。CT 血管造影示:右锁骨下动脉人工血管吻合口的两端均出现假性动脉瘤(如下图),大小分别为 0.76 cm× 0.87 cm 和 4.45 cm × 4.67 cm。2008.9.24 再次行手术治疗:切除假性动脉瘤和原人工血管植入新的人工血管。
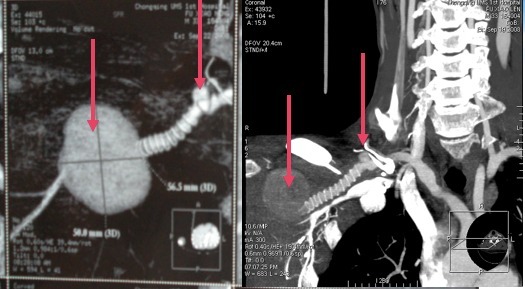
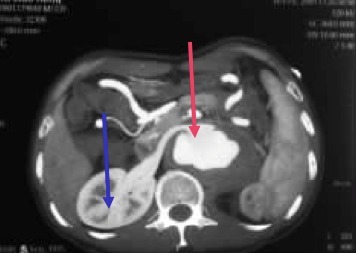
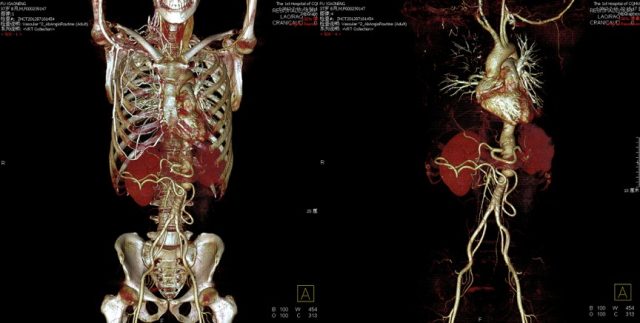
2009 年 2 月 17 日(第 2 次术后 4 个月),患者突然出现左腰背部持续性剧痛,腹部 CT 血管造影示:腹主动脉瘤。瘤体累及腹腔干、肠系膜上动脉及双肾动脉,并挤压左肾致左肾萎(如下图),全身其他血管未见血管瘤。
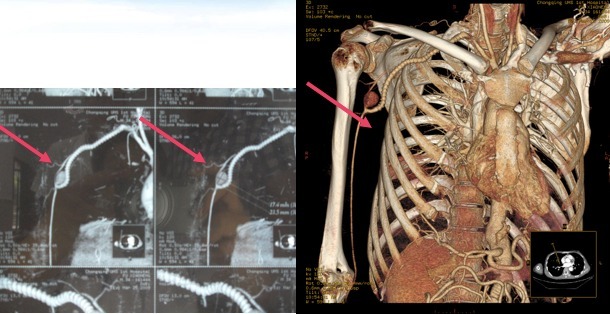
在华西医科大学附属医院行腹主动脉瘤切除+人工血管置换+内脏动脉重建。在第 3 次 术后仅 1 个月,患者右腋下再次出现一鸡蛋大的搏动性包块。CT 血管造影示右胸肩峰动脉有一约 2.35 cm× 1.74 cm 的假性动脉瘤(如下图)。
血管外科医生考虑到患者短期内频繁出现多个复发性假性动脉瘤或动脉瘤;第二次手术中发现患者血管壁薄、脆性大,吻合口不易缝合。请全院会诊。
分析:患者为青年男性,否认有梅毒病史、外伤史,既往无血管瘤病史。追问病史后:患者近 10 年来频繁发生口腔和外生殖器的痛性溃疡,每年发作至少 8 次,溃疡直径 25 mm,约 1 周可自行愈合。近 7 年来项背部反复发生假性毛囊炎,但均未行正规诊治。 家族史无特殊。
体格检查:生命体征平稳,一般情况可,系统检查未发现异常。皮肤科检查:右腋下见一鸡蛋大的包块,质软,搏动感明显,表面皮肤正常。
项背部散在较多粟米至绿豆大色素沉着斑。口腔、外生殖器黏膜完整。
实验室检查:IgA 3.04 g/L 正常, IgG 20.00 g/L, IgM 3.76L g/L, ASO 75.4 Iu/mL, CRP 70.00 mg/L,RF 22.4 Iu/mL,ESRL 119 mm/h 增高。ANA:阴性。
诊断:白塞病血管型。
治疗:强的松 45 mg/d+CTX 0.6 g/d ×2 天冲击疗法,一共完成 3 次 CTX 冲击治疗,口服强的松 45 mg/d ×31 天。出院带药:硫唑嘌呤 1.5 mg qd,强的松 20 mg bid(每半月减 5 mg), 雷尼替丁 150 mg bid,碳酸钙 D3 1 片 qd。
治疗后免疫学相关检查:2009 年 4 月 9 日(激素、免疫抑制剂治疗半月),体液免疫: IgA 2.56 g/l, IgG18.10 g/l, IgM 3.75 g/l, CRP 1.06 mg/l,RF 22.7Iu/ml。ESR:10 mm/h。
2009 年 4 月 23 日,体液免疫: IgA 1.81 g/l, IgG13.80 g/l, IgM 2.43 g/l, CRP <1.00 mg/l。ESR:1 mm/h。
眼科检查:未见葡萄膜炎反应,无 KP,无玻璃体混浊。
术后 4 年(2012 年 7 月 19 日)随访:激素及免疫抑制剂治疗 3 年 4 月 (40 月) 后,复查,1. 血管炎症指标控制可;2. CT 未见血管瘤复发,其他部位血管未出现新的血管损害;3. 口腔、外阴未见溃疡,腰背部、颈部见皮疹,少许散在点状色素沉着斑。强的松逐渐减量,现维持在 5 mg qd。
2012 年 7 月 19 日复查 CTA:右锁骨下动脉见支架搭桥影,血管腔未见显影;胸 9~腰 2 水平主动脉管腔粗细不均,直径最大约为 3.0 cm,腰 1~2 水平处最细直径约 1.0 cm,走行迂曲,周围可见环形软组织密度附壁血栓,左肾动脉狭窄,显影欠佳,余腹腔干、肠系膜上动脉及右肾动脉未见明显异常(如下图)。
专家点评:
白塞综合征,是一种以复发性口腔或外阴溃疡、皮肤损害及眼病为主要特征的慢性炎症性系统性血管炎,常见口腔溃疡、外生殖器溃疡、眼病的三联征。该病的病因及确切发病机制日前尚不十分明了,倾向属于自身免疫性疾病。
但并非所有白塞病患者均能满足上述标准,其他与本病密切相关并有利于诊断的症状有:关节痛或关节炎、皮下栓塞性静脉炎、深部静脉栓塞、动脉栓塞和 (或) 动脉瘤、中枢神经病变、消化道溃疡、附睾炎和家族史。
该病例提示,临床上对于年轻的血管瘤患者要仔细询问病史,尤其是口腔溃疡、外生殖器情况、视力有无改变等,以免漏诊。
病例 2:嗜铬细胞瘤危象一例
分享者:重庆医科大学附属第一医院 周建中
患者女,23 岁,主诉「运动后晕倒伴持续胸闷,伴进行性呼吸困难 1 小时」入当地医院。
现病史:患者 1 小时前参加运动,跑 100 米后,出现持续胸闷伴心悸、呼吸困难,随即晕倒 1 次,伴恶心、呕吐腹泻,无意丧失。学校老师送于巴南区医院,查体面色青灰,全身湿冷,口渴。
急查血糖 18.3 mmol/L,乳酸增高。
辅助检查
发病 2 小时心肌酶谱:LDH 280.9 U/L,CK 101 IU/L,CK-MB 42 U/L,HBDH 270 U/L,IMA 56.0 U/L,cTnI 阴性;HBA1C:5.6 mmol/L;血气分析:pH 6.93,PO2 91 mmHg,PCO2 24.4 mmHg,HCO3 6.5 mmol/L,BE -26.5 mmol/L,Lac 17.06 mmol/L。
当地医院初步诊断:糖尿病酮症酸中毒。予以吸氧、硝酸甘油、胰岛素、维拉帕米等治疗后,转入我院。
我院急查体结果:T 36.7℃,P 152 次/分,R 23 次/分,BP 120/78 mmHg。神志基本清楚,反应淡漠,皮肤肢端可见大理石样花斑,双侧瞳孔散大,4 mm 等大等圆,全身浅表淋巴结未扪及肿大,颈软,颈静脉无怒张,肝颈回流征阴性,双肺未可闻及湿罗音,心前区无异常隆起,心尖搏动位于左侧锁骨中线第五肋间内约 0.5 cm,心浊音界正常。心率 152 次/分,有力,律齐,各瓣膜听诊区未闻及病理性杂音,腹软,无压痛、反跳痛及肌紧张,腹部无移动性浊音,生理反射存在,病理反射未引出,四肢皮温湿冷双侧足背动脉搏动对称,双下肢无水肿。
急诊室病情加重:入急诊科诉口渴明显,不停要饮水,面色青灰,全身湿冷腹泻 5 次,大便常规正常。发病 4 小时,患者血压逐渐下降从 120/78 mmHg 降至 70/45 mmHg, HR 160 bpm,极度呼吸困难,双肺满布湿罗音(半小时前正常)。
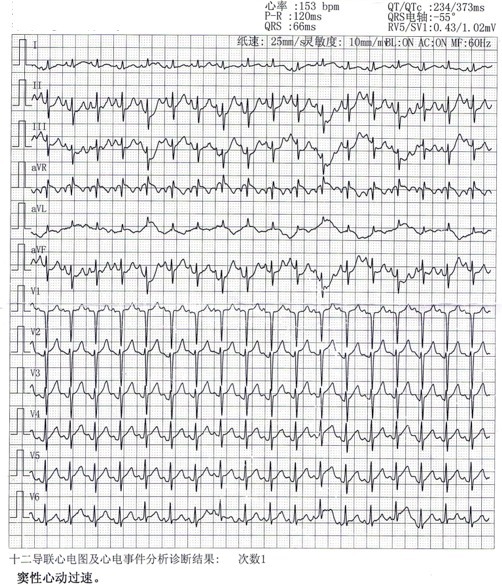
发病 2 小时心电图:
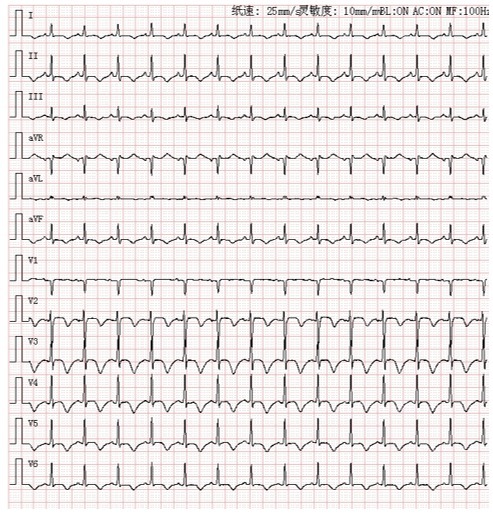
发病 4 小时心电图:
发病 5 小时心肌酶谱:CKMB 36.7 ng/mL,肌红蛋白 66.4 ng/mL,肌钙蛋白 2.29 ng/mL(升高 100 倍-发病 4 小时),BNP 57.9 pg/mL(次日 2 万),D 二聚体>5000 ng/mL。
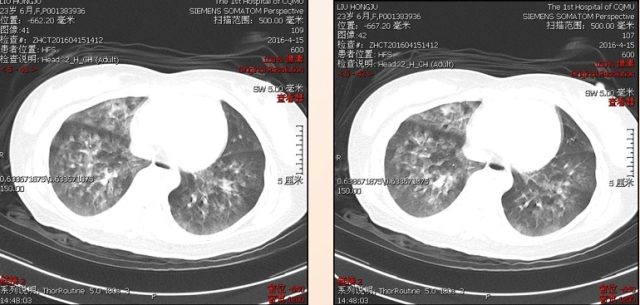
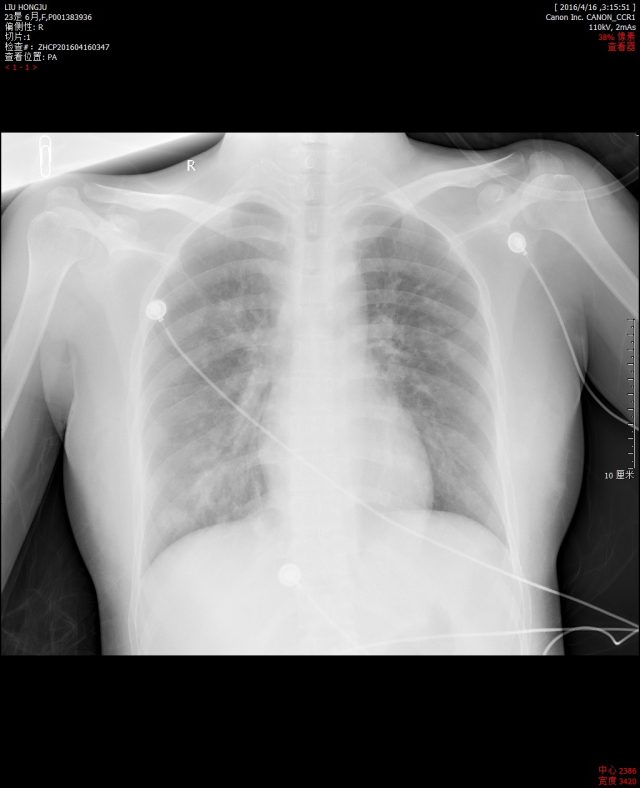
头颅 CT 平扫未见明显异常;胸部 CT 显示双肺多发病灶(如下图),考虑为肺水肿或炎性病变。
急诊室诊断:重症爆发性心肌炎,急性左心衰,心源性休克。考虑糖尿病酮症酸中毒。2016.4.15. 12:00 急诊收入 CCU。
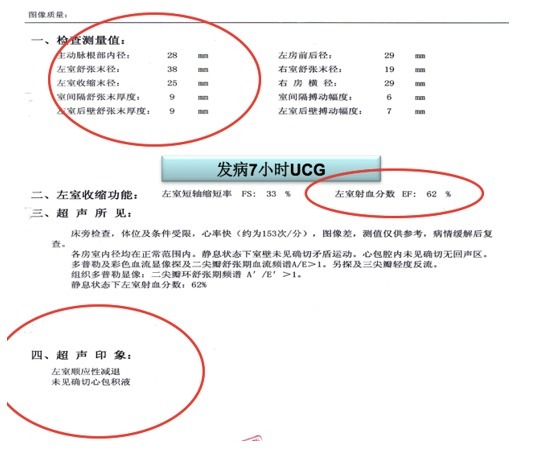
超声心动图结果如下:
次日胸片如下:
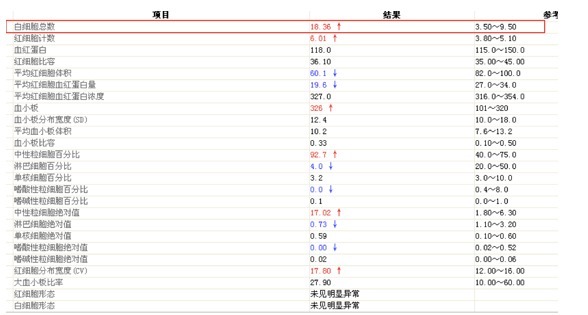
血常规如下:
给予重症监护、呼吸机辅助通气,改善循环,补液,纠正心衰,并积极完善检查明确诊断。
追问病史得知,患者 2 周前发现血压 150/80 mmHg , HR 快。1 年前有血压高,原因不明。向当地医院询问得知,患者初入院血压 153/129 mmHg,P 151 次/分。
分析:青年女性;阵发性高血压;末梢循环差;肺部体征变化快,是否嗜络细胞瘤危象。
床旁超声检查于右侧肾上腺见一异常回声:
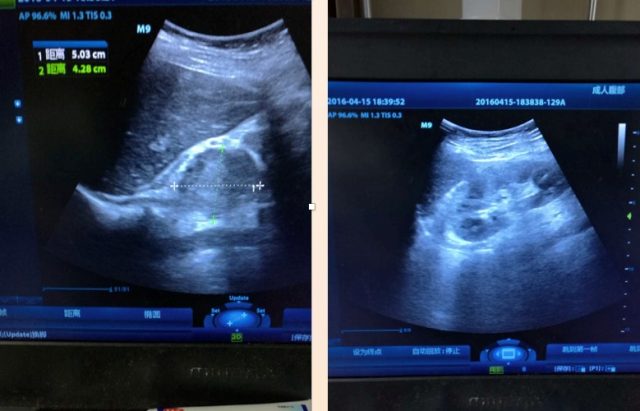
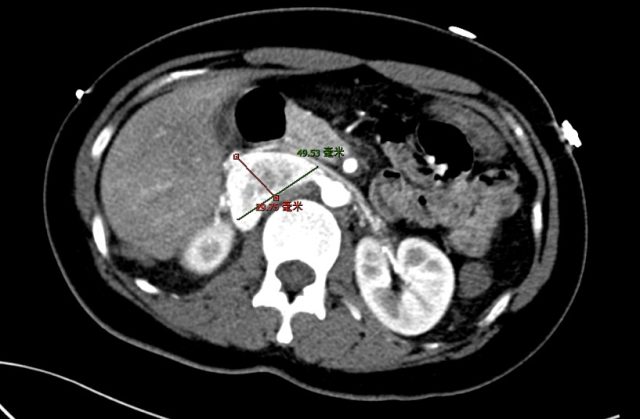
再行腹部增强 CT:发现右肾上腺区不规则肿块,与肾上腺分界欠清,与下腔静脉紧贴,血供丰富,考虑肿瘤性病变,嗜铬细胞瘤可能性大(如下图)。头颅及甲状腺 CT 正常。
患者于 2016.4.16 凌晨 0:00 出现血压下降,查体:呼吸 28 次/分,指氧饱和度为 96-100%(呼吸机辅助通气条件下)。持续心电监护示心率 124 次/分,律齐,血压 70/40 mmHg,诉头昏、乏力。查体:神清,精神差、四肢肢端湿冷。双肺呼吸音粗,右肺可闻及湿啰音。心界不大,心率 124 次/分,律齐,各瓣膜未闻及病理性杂音。
考虑为嗜铬细胞瘤危象。立即予以生理盐水 500 mL+万汶 500 mL 扩容,并加快补液速度(500-1000 mL /h),同时予以多巴胺升压(20 μg/kg/min),密切监测患者血压。继续予以无创呼吸机辅助通气。急查血气提示(无创呼吸机辅助通气 CPAP 12 mmHg,FiO2 40%):PH 7.41,PO2 199 mmHg,PCO2 21 mmHg, HCO3 13.3,BE -9.2, Lac 3.4,SO2 100%;考虑患者为代酸合并呼碱,且患者目前不能耐受 CPAP 模式,调整呼吸机模式为 S/T 模式(IPAP 10 mmHg,EPAP 5 mmHg,FIO2 40%)。
00:35 测血压 77/46 mmHg,指氧饱和度为 99%,调整多巴胺为去甲肾上腺素升压(根据血压调整用量,多在 3~7 μg/min)治疗,并申请血浆 400 mL 静脉输注扩容
16 小时:扩容 5000 mL(新鲜血浆 400 mL,胶体+晶体)。
后转入重症监护室继续治疗,采用 PICCO(脉搏指示连续心排出量监测),根据参数调整补液量及α受体阻滞剂剂量,入院第二天,血压逐渐趋于平稳。患者休克持续状态,行股动脉穿刺置管术及热稀释 PICCO 血流动力学监测:CVP 8 cmH20,,PCCI 4.29 L/min/m2,GEDI 515 mL/m2,ELWI 9.2 mL/kg。患者心指正常,心脏前负荷偏低,外周血管阻力在去 L 甲肾上腺维持下偏低,血管外肺水指数稍高,需适当补液及利尿减少肺水,继续使用血管活性药物维持血管张力。
2016.4.18 :停用升压药。患者尿少,肾功能损害加重,床旁心脏彩超示:双侧胸腔积液,腹腔积液。予以血液净化治疗。密切观察患者病情变化。
2016.4.20 :患者行血液滤过 8 小时,血流量 200 mL /min,净脱水 2000 ml。置换液总量 24000 mL,5% 碳酸氢钠 1600 mL。上机时测血压 150/90 mmHg,心率 123 次/分,治疗中血压波动在 150~173/90-112 mmHg,心率 120~132 次/分。
内分泌实验室检查:

2016.4.26:昨日血压波动于 136~146/94~103 mmHg,24 小时小便量约 2300 mL,今晨外周静脉压 10.8 cm 水柱。查体:神志清楚,双侧瞳孔等大等圆约 0.25 cm,对光反射灵敏,左眼结膜下可见片状出血。双肺呼吸音粗,双下肺可闻及少许湿罗音,未闻及干啰音。调节酚苄明 20 mg tid,予以比索洛尔片 5 mg 减缓心室率,继续监测血压,外周静脉压,嘱患者多饮水,根据患者小便量及外周静脉压调整液体入量。
患者目前情况
BP:128/75 mmHg,HR:73 bpm。肾功能不全:多尿期。ZOK:95 mg qd
酚苄明:10 mg tid ~30 mg tid。无明显血压波动,汗液明显减少。术前准备:充分后 1~2 月手术。
最终诊断:1. 嗜铬细胞瘤危象(外伤致瘤体破裂);2. 儿茶酚胺性心肌病 ,急性肺水肿;3. 多器官功能障碍综合征(急性肾功能损伤、急性肺功能损伤、一过性 ARDS ) ,急性肝损伤、急性凝血功能障碍, 应激性高血糖;4. 肺部感染 ;5. 贫血。
专家点评:
该患者胸闷、心悸、晕厥的症状,及窦性心动过速、心肌酶谱异常、白细胞总数增高等异常提示心肌炎的诊断;但心肌炎为排除性诊断,且患者无原发感染的表现,心脏查体正常。患者 D 二聚体增高、运动后突然发病、呼吸困难、晕厥、双肺多发病灶等表现提示肺栓塞的可能,但其并无久坐、静脉曲张、高凝病史,又是年轻患者,肺栓塞的可能也不大。
高血压、头痛-心悸-多汗「三联征」、以及血糖增高都是嗜络细胞瘤的临床表现。该患者经过曲折的过程最终确诊为嗜络细胞瘤,体现了周建中教授对病人认真负责的态度,临床上对发现的病情相关的蛛丝马迹应该刨根问底,做出最准确的诊断和治疗。
医生的基本功要扎实,知识需全面。
病例 3:围 PCI 术期心肌梗死一例
分享者:云南省阜外心血管病医院 郭雨龙
患者男,70 岁,主诉「胸闷、胸痛半年,加重 20 余日」入院。
现病史:半年前患者于快走、上楼时出现心前区压榨性闷痛,手掌范围大小,放射至左肩背部,伴乏力,无反酸、嗳气、烧灼感,每次发作持续 10~30 分钟,休息或服用「速效救心丸」可缓解,未特殊诊治。20 余日前,患者于静息时也有胸痛发作,程度较前加重,持续时间及缓解方式同前,每周发作 3~4 次,无晕厥、呼吸困难,为进一步诊治就诊于我院。
既往史:有高血压病史半年,最高 170/90 mmHg,未治疗及监测。 吸烟史 50 余年,每日 4~5 支;饮酒 50 余年,每日 1 两。
家族史无特殊。
入院查体:神志清楚,BP160/96 mmHg,颈静脉无充盈,双肺呼吸音清,未闻及干湿啰音,叩诊心界不大,心率 60 次/分,律齐,无心脏杂音,未及额外心音、心包摩擦音,余未见异常。
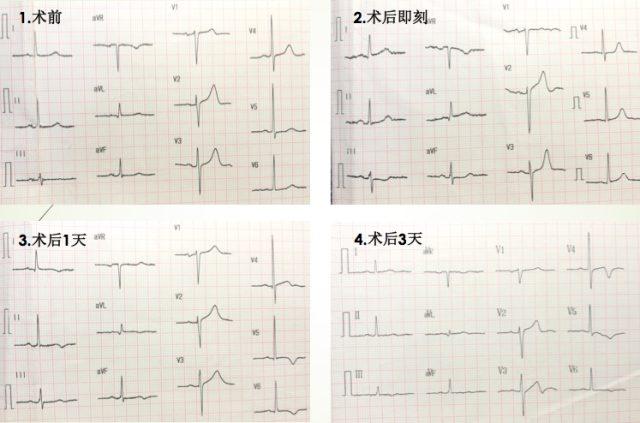
辅助检查:院外心电图示胸痛发作时 II、III、aVF 导联 ST 段水平压低 0.1~0.2mV,胸痛缓解后 ST 段回复基线。院外多次心肌标志物检验均正常。
初步诊断:1. 冠状动脉粥样硬化性心脏病,不稳定性心绞痛,心脏不大,窦性心律,心功能 I 级(NYHA);2. 高血压 2 级,极高危。
入院后查血、尿、便常规、凝血功能、肝肾功能、电解质均正常。
血脂:TC 4.73 mmol/L,TG 0.67 mmol/ L,LDL-C 3.14 mmol/ L,HDL-C 1.55 mmol/ L。
心肌标志物:cTnI < 0.05 ng/mL。
心电图:窦律,心率 60 bpm,未见 ST-T 异常。
超声心动图:左房内径增大(35 mm),左室、右心大小正常,室间隔增厚(12 mm),升主动脉内径增宽(33 mm),主动脉瓣钙化并少量反流,LVEF 70%。
胸片:主动脉增宽迂曲,结壁钙化,肺尖胸膜增厚,肺内未见活动性病灶,心胸比约 0.53。
药物治疗:阿司匹林 0.1 g/日+氯吡格雷 75 mg/日双联抗血小板;瑞舒伐他汀 10 mg/日降脂、稳定斑块;比索洛尔 5 mg/日降压、缓解心绞痛症状;贝那普利 10 mg/日降压、改善心脏重构。辅以护胃等对症支持治疗。
冠脉造影显示,RCA 近端有 60%~70% 的狭窄,LCA 第一对角支近端有 70%~80% 的狭窄。
对 LCA 行 PCI 治疗。在对 D1 进行球囊扩张时患者突然出现剧烈胸痛,伴大汗,造影发现 D1 血流减慢且 LAD 主干受累,分别在 D1 近端病变及 LAD 主干植入支架,操作结束后再次造影可见血流通畅,TIMI2~3 级。
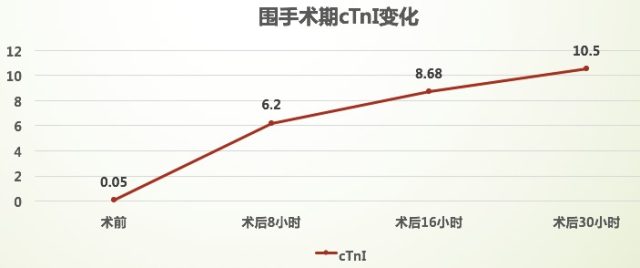
术中、术后患者出现持续性胸痛,血压升高至 170~180/90~110 mmHg,术后复查 cTnI 呈进行性升高,且心电图出现 ST 段改变,故考虑 PCI 相关心肌损伤/心肌梗死。
药物治疗:继续前述冠心病药物治疗,加用低分子肝素抗凝,持续静脉泵入硝酸甘油扩冠,异丙嗪、吗啡镇静止痛对症处理;加用尼可地尔 5 mg 每日三次口服。
患者疼痛逐渐缓解,血压稳步下降,术后第三日疼痛完全消失,血压稳定在 130~140/80 mmHg(如下图),可下床活动,复查 cTnI 下降至 4.5 ng/mL,术后第五日好转出院。
2 周后电话随访,患者未诉胸痛,可自行上两层楼。
专家点评:
临床上应掌握好行 PCI 的指证,对于临界病变应慎重考虑。如本病例中患者的情况,也可考虑是否保守治疗。另外,该患者术后无复流的发生可能与其术前未接受充分的治疗有关。
对于 PCI 相关的心肌损伤,可通过优化 PCI 操作和步骤,如直接植入支架(减少前、后球囊扩张),应用冠脉远端保护装置,采用缺血适应性保护等。合理应用抗栓药物、
他汀类、β受体阻滞剂、扩血管药等有助于预防 PCI 相关的心肌损伤和无复流。
了解更多:「心桥计划」中国心血管领域医院交流互访项目 —— 重庆医科大学附属第一医院预告
