「作为心内科医生,最让我惊讶的是一觉醒来,发现自己竟成了美国人眼中的高血压患者。」这是今天交班以后,我在办公室听到最多的一句调侃。
在美国阿纳海姆召开的美国心脏协会 2017 年会上,AHA 公布了新版的美国高血压指南,将「高血压」定义为血压 ≥ 130/80 mmHg,即便高龄患者,也应该强化降压,将目标值控制在 130/80 mmHg 以下。
这一指南的出版,在心血管界掀起来轩然大波——毕竟诊断标准的降低,会凭空多出数以亿计的高血压患病人群。然则,我们应该如何理性看待本次高血压诊断标准的变迁?本文,我们一起梳理一下有关高血压诊断标准及管理策略变迁的演变史。
血压和高血压危害的认识过程
高血压作为一个疾病被大家所认识,经历了漫长的过程,可谓螺旋式上升、波浪式前进。我们大体看一下高血压漫长的认识过程:
从意识到血压(1773 年)到能方便地测量血压(1896 年),耗时 123 年。
从意识到血压升高可能有害(1827 年)到提出正常血压诊断标准(1920 年),耗时 93 年。
从降压治疗改善症状(1904 年)到确定现行高血压诊断标准(1998 年),耗时 94 年。
从 JNC7(2003)首次定义高血压前期的概念,到如今废除这一类别,并降低高血压诊断标准,耗时 14 年。
经典著作《希氏内科学》中曾这样描述:虽然血压计在 1896 年便已诞生,但实际上,高血压的危害最初并不是医生、护士发现的,当医生还在拍着患者肩膀告诉他血压高没有问题的时候,保险公司已经开始关注高血压、肥胖、尿蛋白人群了。
早年保险公司对高血压患者的投保和赔付都制订了相应的标准,因为当时美国的保险公司对人群寿命值的评估做了统计:血压值 140/90 mmHg 的人在 20 年后比血压值 120/80 mmHg 的人死亡率高 1 倍,而血压值 160/95 mmHg 的人比血压值 120/80 mmHg 的人死亡率高 2.5 倍。
虽然保险公司对高血压危害的认识较医学界更为超前,但这种统计并未引起医学界的重视,人们甚至认为降低血压后会减少肾脏的血供,加重本来就已存在的肾脏损害,缩短寿命,因此对高血压的研究一直停滞不前。
比较有代表性的是 Paul Dudley White,这位名垂青史的大腕儿在他的著作中曾这样写到:「The treatment of hypertension itself is a difficult and almost hopeless task in the present state of knowledge, and in fact for aught we know ... the hypertension may be an important compensation mechanism which should not be tampered with, even were it certain that we could control it.」 这与当时的主流观点一致,大家纷纷认为血压升高是随着年轻增长的一种代偿。

图 1 Paul Dudley White(1886-1973):近代著名的世界级心脏病学家,AHA 创始人之一,预激综合征的最早发现者之一,世界最早的《心脏病学》专著的作者
这种错误的观点,甚至在二战时期仍然被广泛接受。当时最为著名的高血压患者莫过于美国总统罗斯福。1995 年 Messerli 在新英格兰医学杂志公布了一份罗斯福总统的血压记录单(下图)。
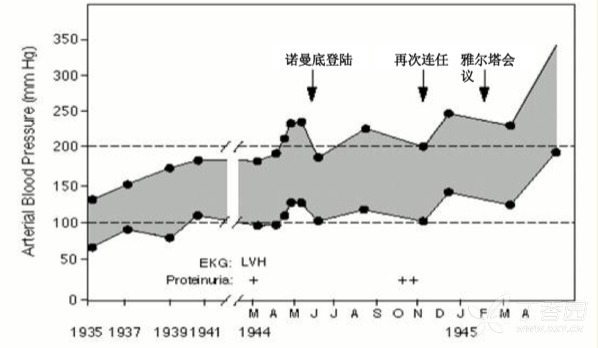
图 2 罗斯福总统的血压监测表及行程
比诺曼底登陆、再次连任、雅尔塔会议等世界大事更让医生觉得触目惊心的是,罗总统的血压长期波动在 200/100 mmHg 上下。虽然心电图和尿液检查提示已出现左心室肥厚、尿蛋白等靶器官损害的表现,但总统的医生在 1945 年仍对外宣称:罗斯福总统健康状况很好!谁曾料想,这位伟大的总统在 1945 年 4 月 12 日便不幸死于脑出血。
高血压诊断标准的变迁历程
1920 年 Loais Gallavadin 建议以 120/75 mmHg 为界,将高于此值的血压再分为轻度、中度、重度、极重度高血压。但这仅停留在概念层面。直到半个世纪后,一位名叫苏洛尔的医生发现,高血压患者在降低血压后并没有缩短寿命,反而能延长寿命,此后针对高血压的药物研究才逐渐兴起。
虽然 Loais Gallavadin 提出了早期的高血压诊断标准及严重程度分级,但为了建立高血压治疗的规范,医学界根据保险公司的观察结果,再一次人为地将血压分成了 120/80 mmHg 的「正常血压」、140/90 mmHg 的「临界高血压」和 160/95 mmHg 的「高血压」三种情况。
此时所谓「血压标准」是用统计学方法确定的,违背了基本物理学原理。遗憾的是,「高血压标准」受国际医学伦理道德约束导致各国所采用的标准不同。为此,1959 年 WHO 建议将 <140/90 mmHg 定义为正常血压,≥ 160/95 mmHg 为高血压,并在全球推广。
虽然高血压早期诊断标准已经确认,但将 140/90 mmHg 的「临界高血压」治疗时间一拖再拖,一般非药物治疗观察 3~6 个月,只要不达到 160/95 mmHg 的「高血压标准」就要无休止地「观察下去」,对这类患者是不主张用药的。这种观点现在看来不可思议,但在当时却是合情合理。
因为诊断高血压的界值是人为规定的,随着人们对高血压认识的逐渐加深,这一临界值的确定也会更加具有科学性、实用性,它对临床上高血压的治疗将更具有指导性。
高血压的诊断标准变化过 3 次:
1951~1986,高血压诊断标准为>100+年龄/90 mmHg;
1987~1998 的高血压的诊断标准修订为>160/95 mmHg,临界高血压指的是 140~159/90~94 mmHg 的人群;
1998 年第七届世界卫生组织/国际高血压联盟的高血压大会上,各国专家一致同意取消「临界高血压」标准,凡是血压达到 140/90 mmHg 就可以确认为高血压,开始药物治疗。
与 AHA 2017 修订高血压诊断标准的情形相同,1998 年的高血压大会确定的现行高血压诊断标准之时,也是争议不断:经济学家认为如果降低高血压治疗标准,1000 例高血压患者中可以减少 5 例患者的心脑血管事件发生,那么剩余的 995 例就要陪着这 5 人用药,经济上无疑是一种浪费。医学家则认为,若能救回一个人,999 人为之服药都是值得的。正是医学界的坚持,140/90 mmHg 的高血压标准才得以顺利实施并一直沿用至今。
但时隔 5 年以后,JNC7 发布之时,首次提出了高血压前期的概念。该标准将 JN6 之 2、3 期合并为 2 期,并提出了高血压前期的概念,将正常血压的标准又下调了!因为大量临床研究进一步发现,血压从 115/75 mmHg 开始,每增加 20/10 mmHg,心脑血管病的危险性增加一倍。55 岁血压正常的人,未来发生高血压的危险为 90%;50 岁以上成人收缩压 ≥ 140 mmHg,比舒张压高对心血管的危险更大。这些研究结果,无疑对心脑血管病防治有重要意义。
JNC7 发表后受到各国普遍关注,但也引起了较大争议。主要是认为「高血压前期」的提出,会增加许多人的精神负担。AHA 2017 正式废除了这一分类,同时正式下调高血压诊断标准。为了减少诊断标准变迁带来的恐慌,AHA 在发布这一指南时也强调,虽然这一新定义将增加 14% 的高血压人数,但这部分人群将被建议改善生活方式,需要药物治疗的人数可能仅有小幅度增加。
如何确定高血压诊断标准
血压是一种连续变化的生理常数,各年龄组血压呈正态分布,但随年龄增长而曲线右移,离散性增加,高值部分增多,低值部分减少,呈正偏态分布。高血压的任何一个定义都是根据血压读数连续分布中人为的选定一个阈值,确定该阈值的水平的方法有以下几种:
1. 单纯流行病统计学方法:对人群血压(按年龄性别分组)依「平均值+1.5~2 个标准差」为正常范围高值,例如《实用心脏病学(1978 年版)》高血压诊断标准:以上是我国 1959、1964、1974 年全国心血管病会议拟订的诊断标准,共同特点是诊断标准与年龄相联系(单纯流行病学调查),不考虑血压对病理、合并症及死亡情况的影响。
2. 病理学方法:寻找基本缺乏心血管轻微病变(如眼底血管改变等)的血压分界点。寻找血压增高的病损点,以确定高血压的诊断标准,不承认血压随年龄增高是正常生理现象。事实上将血压全部正常的家属成员按年龄分组,并未发现血压随年龄增长而逐渐升高的现象;某些不发生高血压的低食盐地区(如爱斯基摩人),居民的血压并不显示随年龄增加的趋势。这种方法较单纯流行病调查是一种进步,但难以在大范围实施。
3. 前瞻性研究:通过流行病学前瞻性观察,比较血压水平与死亡率(特别是心脑血管病的发病率与死亡率)间的关系。例如据报道,舒张压 >83 mmHg,但 <90 mmHg 的人群,死亡率较 <83 mmHg 的人群明显升高。这无疑是一种科学的方法,而且具有可操作性。西方国家人寿保险公司对投保人群进行定期身体检查,具有大量数据,输入电脑进行数据处理,可以获得可靠资料。唯一困难是时间跨度长,例如 10 年、20 年。随着时间的推移,这种方法将日益显示其先进性和科学性。例如 WHO 在 1987 年规定,血压 ≤ 140/90 mmHg 为正常,≥ 160/95 mmHg 为高血压,介于其间为临界高血压。但 1999 年修改为收缩压 ≥ 140 mmHg 和 (或) 舒张压 ≥ 90 mmHg 为高血压。高血压诊断标准降低,显然受了前瞻性研究的影响。
如何看待高血压诊断标准的变迁
高血压诊断标准虽然经历了百年历程,但实际上其变迁是非常缓慢的。我们在与高血压的战斗中,已经明确的是「降压是硬道理」,但要注意凡事不可矫枉过正,过低的血压同样会带来危害,即降压治疗也会呈现 U 型曲线。
高血压虽然是一个疾病,但更是一种临床表现,甚至是一个综合征。高血压不是一个数字,不应该过分关注所谓「诊断标准」,我们需要做的是把高血压做成「慢病管理」,而不是单纯的「数字管理」。
不管是根据哪种方法所得出的高血压诊断标准,都不会是完美无缺的。作为一个复杂的临床综合征,想要确定一个「标准值」是很困难的。
高血压诊断标准的变化牵一发而动全身,140/90 mmHg 高血压标准虽然是目前广泛采用的,但实际上其应用也就 19 年的时间而已。本次 AHA 诊断标准前移的变化,并不是刻意扩大高血压人群、刻意扩大需要服药的人群,应该是提高医生及患者对于血压管理的警惕性。
新指南中,药物治疗理念是以患者 10 年风险来决策的,对于风险并不高的患者,还是强化生活方式干预为主,切不可因诊断标准前移,即将药物治疗匆忙、广泛的铺开。
血压在 130~139/80~89 mmHg 范围内人群在中国的数目仍然不明确,但不可否认,这部分人群相当一部分已经在不同程度上出现了早期靶器官损害。今后靶器官损害的早期检测及危险因素的控制或许能代替一个枯燥乏味的数值,以做到早期干预和控制并发症进展。
与其它疾病不同,每个国家都是相对固定的高血压管理指南,本次 AHA 指南的更新,可以刷新我们对美国高血压管理理念的认识。对于中国医生而言,还应该因地制宜、个体化治疗,为合适的患者,在合适的时间,选择合适的治疗。
参考文献:
1. Franz H. Messerli. This Day 50 Years Ago[J].N Engl J Med,1995, 332:1038-1039.
2. 刘力生.中国高血压防治指南2010[J].中华高血压杂志,2011,19(08):701-743.
3. Chairs P.K. Whelton,R.M. Carey, et al.2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines[J].JACC(2017).
4. Paul A. James, MD1; Suzanne Oparil,et al. 2014 Evidence-Based Guideline for the Management of High Blood Pressure in Adults.Report From the Panel Members Appointed to the Eighth Joint National Committee (JNC 8)[J].JAMA,2014,(5):507-520.
5. Gąsowski J, Piotrowicz K. Blood Pressure Target: High Time That We Finally Agreed What Is Healthy[J]. Hypertension, 2016,(5):1103-1105.
6. Mancia G1, Fagard R, Narkiewicz K,et al.2013 ESH/ESC Guidelines for the management of arterial hypertension: the Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC) [J]. J Hypertens,2013,(7):1281-357.
